инсулина в организме Препараты инсулина режимы
инсулинотерапии СПОСОБЫ РАСЧЕТА
ДОЗЫ ИНСУЛИНА ТЕХНИКА ИНЪЕКЦИИ
Инсулин — гормон, который вырабатывают b-клетки поджелудочной железы. При помощи инсулина глюкоза поступает в мышечную, печеночную и жировую ткань, где используется либо в виде источника энергии, либо запасается в виде гликогена.
При сахарном диабете 1 типа жизненно необходимо введение инсулина для контроля уровня глюкозы в крови
Поскольку при сахарном диабете 1-го типа все b-клетки поджелудочной железы погибают и инсулин не вырабатывается, то единственный способ поддерживать нормальный уровень глюкозы в крови —введение инсулина.
У человека без сахарного диабета инсулин вырабатывается постоянно со скоростью приблизительно 1 ЕД в час. Эта секреция называется фоновой (базальной): ее роль состоит в поддержании нормального уровня глюкозы в крови в периоды между приемами пищи и в ночное время.
В ответ на поступление пищи скорость секреции инсулина резко возрастает. Эта секреция инсулина называется прандиальной (болюсной): ее роль состоит в поддержании нормального уровня глюкозы после приемов пищи.
По происхождению препараты инсулина можно разделить на 2 группы.
Генно-инженерные человеческие инсулины:
- молекула инсулина идентична той, которая вырабатывается в организме человека;
- производятся при помощи современных генно-инженерных технологий;
- бывают короткого действия и средней продолжительности действия: НПХ-инсулины. НПХ — нейтральный протамин Хагедорна — белок, который замедляет всасывание инсулина из места введения и тем самым увеличивает длительность действия по сравнению с инсулином короткого действия.
Аналоги инсулина:
- созданы путем изменения молекулы человеческого инсулина для улучшения его профиля действия;
- производятся при помощи современных генно-инженерных технологий;
- бывают ультракороткого действия и длительного действия.
Профиль действия препаратов инсулина определяется 3 важными параметрами:
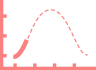
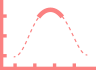
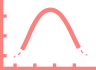
в течение которого инсулин снижает уровень сахара в крови
Характеристики видов инсулина:
Сверхдлительного действия(аналоги инсулина человека) через 30-90 минут на протяжении 42 ч
| Вид инсулина | Действие | ||
|---|---|---|---|
| Начало | Пик | Длительность | |
| Ультракороткого действия (аналоги инсулина человека) |
через 5-15 мин | через 1-2 ч | 4-5 ч |
| Короткого действия | через 20-30 мин | через 2-4 ч | 5-6 ч |
| Средней продолжительности действия |
через 2 ч | через 6-10 ч | 12-16 ч |
|
Длительного и сверхдлительного действия (аналоги инсулина человека) |
от 30 мин до 2 ч | не выражен или отсутствует | от 24 ч до более 42 ч |
Базальный инсулин
Имитация фоновой (базальной) секреции возможна путем введения человеческих инсулинов средней продолжительности действия (НПХ-инсулинов) или аналогов инсулина длительного действия.
«Идеальный» базальный инсулин:
- не должен иметь пика действия во избежание риска развития гипогликемии,
- обладать низкой вариабельностью действия (одинаковое сахароснижающее действие изо дня в день) для обеспечения хорошего контроля уровня сахара в крови
| НПХ-инсулин | Аналоги инсулина человека | |
|---|---|---|
| Пик действия | Есть Высокий риск гипогликемии |
Нет Низкий риск гипогликемии |
| Вериабельность действия |
Высокая Разный уровень сахара в крови в разные дни |
Низкая Одинаковый уровень сахара в крови в разные дни |
| Длительность действия |
Менее 24 2 инъекции в сутки |
от 24 ч до более 42 ч 1-2 инъекции в сутки |
Болюсный инсулин
Для имитации прандиальной (болюсной) секреции используются аналоги инсулина ультракороткого или человеческие инсулины короткого действия.
«Идеальный» болюсный инсулин:
- должен начинать действовать как можно быстрее, в идеале сразу после введения;
- пик действия должен совпадать с пиком пищеварения (1-2 часа после приема пищи): обеспечение нормального уровня глюкозы в крови после еды;
- небольшая длительность действия: возможность избежать отсроченных гипогликемий после еды.

Основными характеристиками аналогов инсулина ультракороткого действия перед человеческими инсулинами являются:
- возможность введения непосредственно перед едой, в то время как инсулины короткого действия вводятся за 20-30 минут до еды;
- пик действия более выражен и совпадает с всасыванием углеводов: улучшение контроля гликемии после еды;
- меньшая длительность действия (3-4 часа), что снижает риск развития гипогликемии.
Существует 2 способа имитации физиологической секреции инсулина:
1. Режим многократных инъекций (синонимы: базис-болюсный режим, интенсифицированная схема инсулинотерапии):
- введение базального инсулина 1-2 раза в сутки в сочетании с болюсным инсулином перед каждым приемом пищи.
2. Непрерывная постоянная инфузия инсулина при помощи инсулиновой помпы (синоним: помповая инсулинотерапия):
- введение ультракороткого аналога инсулина или человеческого короткого инсулина (редко) в непрерывном режиме;
- в некоторых помпах есть возможность непрерывного мониторирования уровня глюкозы в крови (при дополнительной установке сенсора).
Расчет дозы инсулина при режиме многократных инъекций

Суммарную суточную дозу инсулина вам необходимо рассчитать вместе с вашим врачом, поскольку она зависит от целого ряда факторов, и прежде всего от веса и длительности заболевания.
Доза базального инсулина:
- составляет 30-50% от суммарной суточной дозы;
- вводится 1 или 2 раза в сутки в зависимости от профиля действия инсулина в одно и то же время;
- один раз в 1-2 недели целесообразно измерение уровня глюкозы в 2-4 часа ночи для исключения гипогликемии;
- адекватность дозы оценивается по достижению целевого уровня глюкозы в крови натощак (для дозы инсулина, вводимого перед сном) и перед основными приемами пищи (для дозы инсулина, вводимого перед завтраком);
- при длительной физической нагрузке может потребоваться снижение дозы.
Коррекция дозы базального инсулина:
Инсулин длительного действия — независимо от времени введения коррекция проводится по срединому показателю уровня глюкозы натощак за 3 предыдущих дня :
- eсли была гипогликемия, то доза уменьшается на 2 Ед;
- если среднее значение глюкозы натощак в целевом диапазоне, то увеличения дозы не требуется;
- если среднее значение глюкозы натощак выше целевого, то необходимо увеличить дозы на 2 Ед. Например, значения глюкозы в крови натощак 8,4 и 7,2 ммоль/л. Цель лечения — глюкоза натощак 4,0 — 6,9 ммоль/л. Среднее значение — 7,2 ммоль/л — выше целевого, следовательно, необходимо увеличить дозу на 2 Ед.
Доза прандиального инсулина составляет не менее 50% от суммарной суточной дозы и вводится перед каждым приемом пищи, содержащим углеводы.
Доза зависит от:
- количества углеводов (ХЕ), которое вы планируете съесть;
- планируемой физической активности после введения инсулина (может потребоваться уменьшение дозы);
- адекватность дозы оценивается по уровню глюкозы в крови через 2 часа после еды;
- индивидуальной потребности в инсулине на 1 ХЕ (в утренние часы на 1 ХЕ обычно требуется больше инсулина, чем днем и вечером). Расчет индивидуальной потребности в инсулине на 1 ХЕ осуществляется по
«Правилу 500»: 500 / суммарная суточная доза = 1 ЕД прандиального инсулина необходима для усвоения Х г углеводов.
Пример: суммарная суточная доза = 60 Ед. 500 / 60 = 1 ЕД прандиального инсулина необходима для усвоения 8,33 г углеводов, значит, для усвоения 1 ХЕ (12 г) необходимо 1,5 ЕД прандиального инсулина. Если содержание углеводов в пище 24 г (2 ХЕ), надо ввести 3 ЕД прандиального инсулина.

Доза коррекционного инсулина (инсулин короткого или аналог инсулина ультракороткого действия) вводится для коррекции повышенного уровня глюкозы в крови (утром, перед очередным приемом пищи или после нее, в ночное время), а также необходима при наличии сопутствующего воспалительного заболевания или инфекции.
Способы расчета корректировочной доза инсулина
Способов расчета корректировочной дозы несколько, пользоваться лучше наиболее удобным и понятным для вас.
Способ 1. Корректировочная доза рассчитывается на основании суммарной суточной дозы инсулина (базального и прандиального инсулинов):
- при уровне гликемии до 9 ммоль/л дополнительное введение инсулина («подколка») не требуется;
- при уровне гликемии 10-14 ммоль/л корректировочная доза («подколка») составляет 5% от суммарной суточной дозы инсулина. При уровне гликемии выше 13 ммоль/л необходим контроль ацетона в моче;
- при уровне гликемии 15-18 ммоль/л корректировочная доза («подколка») составляет 10% от суммарной суточной дозы инсулина. При уровне гликемии выше 13 ммоль/л необходим контроль ацетона в моче;
- при уровне гликемии более 19 ммоль/л корректировочная доза («подколка») составляет 15% от суммарной суточной дозы инсулина. При уровне гликемии выше 13 ммоль/л необходим контроль ацетона в моче.
Способ 2. Расчет корректировочной дозы учитывает суммарную суточную дозу и коэффициент чувствительности к инсулину или корректировочный коэффициент (индивидуальный показатель).
Коэффициент чувствительности показывает, на сколько ммоль/л одна единица инсулина снижает уровень глюкозы в крови. При расчете используются следующие формулы:
- «правило 83» для инсулина короткого действия:
коэффициент чувствительности (ммоль/л) = 83 / на суммарную суточную дозу инсулина - «правило 100» для аналога инсулина ультракороткого действия:
коэффициент чувствительности (ммоль/л) = 100 / на суммарную суточную дозу инсулина
Пример расчета
Суммарная суточная доза инсулина — 50 Ед. Вы получаете аналог инсулина ультракороткого действия — значит, коэффициент чувствительности равен 100 разделить на 50 = 2 ммоль/л.
Предположим, уровень гликемии составляет 12 ммоль/л, целевой уровень — 7 ммоль/л, таким образом, необходимо снизить уровень гликемии на 5 ммоль/л. Для этого вам необходимо ввести 5 ммоль/л разделить на 2 ммоль/л = 2,5 Ед (округляем до 3 Ед, если только ваша шприц-ручка не с шагом дозы 0,5 Ед) ультракороткого инсулина.

После введения корректировочной дозы инсулина короткого действия необходимо выждать 3-4 часа и 2-3 часа — после введения ультракороткого аналога. Только после этого вновь измерить уровень глюкозы в крови и вновь при необходимости ввести корректировочную дозу.
При наличии ацетона корректировочная доза будет больше из-за снижения чувствительности к инсулину. При наличии симптомов кетоацидоза вызовите бригаду скорой медицинской помощи
1. Если гипергликемия в течение дня, и вы собираетесь принимать пищу,
то дозу корректировочного инсулина необходимо прибавить к рассчитанной дозе прандиального инсулина
Желательно, чтобы доза не превышала 20 ЕД, лучше уменьшить количество углеводов и доесть позже, при нормализации гликемии. Дозу инсулина короткого действия, превышающую 10 Ед, лучше поделить и вводить в 2 места.
Если вы планируете прием пищи, а уровень гликемии перед едой высокий, то необходимо увеличить интервал между инъекцией и едой до 40-45 минут для инсулина короткого действия и до 10-15 минут для ультракороткого аналога. Если гликемии выше 15 ммоль/л, то от еды лучше воздержаться, введя только корректировочный инсулин и отложив еду до нормализации уровня глюкозы
в крови.


2. Гипергликемия перед сном
Корректировочную дозу вводить опасно из-за риска ночной гипогликемии.
Что делать?
- проанализировать причину и не допускать повторения;
- можно отказаться от перекуса перед сном;
- если все-таки приняли решение ввести корректировочный инсулин, проконтролируйте уровень глюкозы в крови в 2-4 часа ночи.
3. Причины возникновения гипергликемии утром
- высокий уровень глюкозы в крови перед сном, оставленный без внимания;
- недостаточная доза базального инсулина перед сном (перед сном уровень глюкозы нормальный, но при повторных измерениях в 2-4 часа ночи отмечается его повышение). Надо увеличивать дозу на 2 Ед каждые 3 дня до достижения результата;
- раннее введение базального инсулина - «не дотягивает» до утра (врач может порекомендовать перенести инъекцию на 22-23 часа);
- рикошетная гипергликемия: повышение уровня глюкозы после ночной гипогликемии. Целесообразно один раз в 1-2 недели контролировать уровень глюкозы в крови в 2-4 часа ночи. При выявлении гипогликемии ее купируют приемом 1-2 быстро усваиваемых ХЕ, а дозу базального инсулина, вводимого перед сном, снижают на 2 Ед;
- феномен «утренней зари»: повышение гликемии в 5-6 часов утра при нормальных уровнях перед сном и в 2-4 часа ночи. Связано с избытком кортизола, препятствующего работе инсулина.
Для коррекции феномена «утренней зари» можно:
- использовать «подколку» инсулина короткого действия или аналога инсулина ультракороткого действия;
- переносить инъекцию НПХ-инсулина на более позднее время;
- вводить аналог инсулина длительного действия. Вы может выбрать свой вариант, посоветовавшись с врачом.


4. Причины возникновения гипергликемии после еды
- высокий уровень глюкозы в крови перед едой, оставленный без внимания;
- неправильно подсчитаны ХЕ;
- неправильно рассчитана потребность в прандиальном инсулине на 1 ХЕ;
- не учитывается гликемический индекс;
- была «скрытая» гипогликемия.